Обратите внимание на то, что эта статья содержит только общие современные представления о хроническом гепатите С. Вооружившись полученными знаниями, Вы сможете чувствовать себя уверенней.
Но это лишь первый шаг на пути к победе над болезнью. Лечение должно подбираться индивидуально, с учетом особенностей Вашего заболевания. Поэтому так необходимо принимать все решения совместно с лечащим врачом.
Диагноз гепатит С: какие исследования необходимы?
Пути передачи вируса гепатита С
Симптомы гепатита С
Рак печени. Что это такое? Есть ли риск его возникновения?
Что такое гепатит С?
В сознании большинства людей есть представление о том, что гепатит С — это неизлечимое заболевание печени и единственная задача терапии — это «заглушить» вирус», которое предается при использовании внутривенных наркотиков. Поэтому когда человек впервые узнает, что у него гепатит С, обычно он шокирован. Возникает много вопросов, требующих ответа:

Как я мог (могла) заразиться, ведь я не употреблял(а) наркотики?
Почему именно я?
Могу ли я заразить других?
Что мне делать дальше?
Что будет, если об этом узнают другие?
Существует ли лечение?
Нужно ли мне лечиться и смогу ли я вылечиться?
К сожалению, как правило, информация о гепатите С, которой располагает пациент, недостаточна или вовсе не верна. В дальнейшем мы попытаемся рассмотреть многие вопросы, связанные с гепатитом С, что поможет Вам лучше ориентироваться в заболевании, знать, какие действия необходимо предпринять.
В мире насчитывается около 500 млн. больных хроническим гепатитом С. Данные о частоте встречаемости гепатита С неоднородны, и колеблются 5 пределах от 0,5-3% общей численности населения (США, Европа) до 4-20% (Африка, Азия, Восточная Европа). Как видно из рисунка, в России гепатит С встречается в среднем у 2% населения.
Итак, что же такое гепатит С?
Чтобы понять, что такое гепатит С, необходимо выяснить, что означают основные термины:
• вирус
• гепатит
• вирус гепатита С
Вирус — это мельчайшая частица, невидимая человеческому глазу. Ее можно обнаружить только с помощью электронных микроскопов очень высокого разрешения. Вирусы существуют очень давно, наверное, дольше, чем сам человек. В египетских мумиях, найденных археологами, обнаруживали следы вируса оспы. Вирус — это участок генетического материала, ДНК или РНК. У него нет собственных приспособлений для жизни, поэтому он существует и размножается, только попав в клетку хозяина. Таким образом, нарушается функция клетки, она может гибнуть, а количество вирусов увеличивается, они поражают все новые и новые клетки.
Гепатит — воспаление ткани печени. Есть много причин, в результате которых возникает этот воспалительный процесс. Например, вирусы, алкоголь, прием некоторых лекарств.
Вирус гепатита С — это цепочка РНК, покрытая белками. Высказывают предположение, что вирус гепатита С существует на протяжение как минимум нескольких сотен лет. Однако его открытие произошло сравнено недавно. До 80-х гг. XX века были известны лишь 2 вируса, вызывающих гепатит — А и В. При этом уже были зарегистрированы случаи острых гепатитов после переливания крови, которые не были вызваны ни одним из этих вирусов. За неимением достаточной информации и возможности выявления нового возбудителя, тогда эта инфекция обозначалась как «ни А, ни В». Лишь после 80-х гг. новый вирус был идентифицирован и назван возбудителем гепатита С. С 90-х гг. в мире появилась возможность выявлять его в крови человека.
По данным разных источников у 55-85 % людей, инфицированных вирусом гепатита С, наступает хроническое заболевание. То есть в большинстве случаев самостоятельного излечения не происходит.
Далее в каждой отдельной главе Вы сможете подробно узнать, как протекает гепатит С, каковы симптомы болезни, как необходимо при этом обследоваться, какие варианты печения существуют на сегодняшний день.
Диагноз гепатит С: какие исследования необходимы?
В большинстве случаев гепатит С выявляется случайно. Желтуха, которая указывает на острое начало инфекции, встречается не часто. Человек чувствует себя хорошо и не может назвать период, когда его самочувствие ухудшалось ранее (что также могло бы свидетельствовать о начале заболевания) Факторы риска передачи вируса, которые были в прошлом, вспомнить удается далеко не всегда. Даже если они и были (например, медицинские манипуляции), с ними сталкиваются многие. Картина внешнего благополучия никак не увязывается с полученными положительными результатами анализов. Собственно, именно это несоответствие, как правило, и повергает в шок. Закономерно возникают вопросы:
Может быть так, что результат анализа оказался ошибочным?
Какие анализы необходимо еще провести?
О чем говорят те или иные изменения, выявленные у меня?
Постараемся ответить на них в этой главе. Все основные исследования условно можно разделить на 3 группы:
• анализы крови, которые указывают на контакт с вирусом (в том числе перенесенный гепатит) или наличие вируса в настоящее время;
• анализы крови, которые отражают воспаление в печени, а также функцию печени;
• исследования, которые помогают оценить размеры печени, состояние ее ткани и других органов брюшной полости.
Вирусологические анализы крови
Вирус гепатита С — невидимая для человеческого глаза мельчайшая частица, которая состоит из цепочки РНК и белков. В организме в ответ на появление вируса вырабатываются защитные антитела. В анализах их принято обозначать латинскими символами. В каждом из них всегда есть буквы HCV, что означает Hepatitis С Virus — вирус гепатита С. Для обозначения антител чаще используется приставка anti-. Полностью это выглядит так: anti-HCV. Важно, что антитела бывают двух классов — IgG и IgM (Ig – immunoglobulin — иммуноглобулин — это латинское название антител).
Anti-HCV IgM
Принято считать, что эти антитела являются признаком острой инфекции или хронической с признаками реактивации, то есть, когда активность процесса возрастает. Однако бывает, что при таких состояниях anti-HCV IgM не выявляются. Встречается и так, что при хроническом гепатите С в отсутствии реактивации обнаруживаются Anti HCV IgM. То есть оказывается, что ни в том, ни в другом случае показатель anti-HCV IgM не является надежным показателем. В связи с этим диагностическая значимость его невелика.
Anti-HCV IgG
Анализ на anti-HCV IgG проводится всем пациентам, когда хотят проверить, есть ли у них гепатит С. Эти антитела вырабатываются как при остром, так и при хроническом гепатите. Они также встречаются у тех, кто переболел гепатитом С и выздоровел самостоятельно. Поэтому положительный анализ на anti-HCV IgG не является достаточным для того, чтобы установить диагноз. Необходимо комплексное обследование, которое должно обязательно включать анализ на на РНК вируса и биохимические тесты (см. ниже в этой главе).
Анализ на антитела к вирусу гепатита С может оказаться «ложноположительным». Поэтому обычно после получения положительного анализа в лабораториях проводится перепроверка результата.
РНК ВГС — РНК вируса гепатита С
Это непосредственно генетический материал вируса гепатита С. Каждый вирус — это одна частица РНК Данный анализ необходимо проводить всем, у кого обнаружены anti-HCV IgM.
Существуют качественный и количественный анализы на РНК ВГС. Положительный качественный анализ указывает на наличие вируса. Количественный — на его уровень, концентрацию в крови. Он выражается в цифрах, единицы измерения МЕ/мл. Например, 4,3* 105МЕ/мл (международные единицы на миллилитр).
Ранее использовались другие единицы измерения — копии/мл. Их можно встретить и по сей день в некоторых лабораториях. Необходимо иметь в виду, что результат исследования, выраженный в каких-либо единицах измерения, кроме МЕ/мл является неправильным, ориентироваться на него нельзя. Анализ на РНК ВГС имеет важное значение для планирования терапии: ее успешности, длительности курса.
Генотип вируса гепатита С.
В зависимости от генетической структуры вируса выделяют несколько его групп, которые называются генотипами. Вирус гепатита С подразделяется на 6 генотипов, обозначающихся цифрами от 1 до 6, которые, в свою очередь, делятся на субтипы, обозначающиеся латинскими буквами. Это выглядит следующим образом: 1а, 1в, 2а, 2в, За, 4, 5, 6. Все они имеют определенную географическую распространенность, то есть для отдельной территории характерен свой набор наиболее часто встречающихся генотипов. В России это генотипы 1, 2 и 3. Генотип — важнейшая характеристика вируса гепатита С. Главная необходимость его определения — это решение вопроса о длительности курса лечения и прогнозирование шансов на его успех. Пациенты с генотипом вируса 1 поддаются терапии медленнее и хуже, чем с генотипом 2 и 3.
Таким образом, возможно различное сочетание результатов вирусологических анализов. Дальнейшие действия — это в первую очередь, биохимические тесты крови. На основании совокупности полученных результатов можно судить о наличии либо отсутствии инфекции, острой либо хронической форме гепатита С, планировать дальнейшую тактику.
Биохимические и клинический анализы крови
Определение биохимического анализа нужно для того, чтобы оценить активность повреждения печени, состояние ее функции. Вот некоторые наиболее важные показатели.
Ферменты печени
Клетки печени содержат вещества, которые называются ферментами. Чаще всего они обозначаются аббревиатурой из нескольких букв, но Вы можете встретить и другие сочетания, а также варианты из латинских букв. Они приведены в скобках:
• АЛТ (АлАТ, аланинаминотрансфераза, ALT, SGPT)
• АСТ (АсАТ, аспартатаминотрансфераза, AST, SGOT)
• ГГТ (гамма глютамилтрансфераза, GGT)
• ЩФ (щелочная фосфатаза, AP).
По уровню этих ферментов можно судить об активности воспаления в печени. Для них есть допустимые колебания нормальных значений (их еще иногда называют референсными значениями), которые зависят от пола и возраста и обычно указываются в анализах рядом с результатами. У здоровых людей эти показатели невысоки и находятся в пределах нормы. Но когда есть фактор, повреждающий печень, например, вирус гепатита С, клетки печени гибнут, и ферменты в большем количестве оказываются в крови. Обычно при хроническом гепатите С повышается уровень АЛТ и АСТ. ГГТ и ЩФ остаются нормальными или несколько повышенными. Бывает и так, что все ферменты печени находятся в пределах нормы. В случае острого процесса уровень всех показателей существенно повышен.
Билирубин
В норме билирубин появляется в крови после естественной гибели красных клеток крови (эритроцитов). Функция печени — переработать билирубин и вывести его вместе с желчью через желчные протоки. Коричневый цвет кала также зависит от нормального течения этих процессов. Когда в печени происходит воспалительный процесс (гепатит) или функция ее сильно нарушается, например, при циррозе, количество билирубина в крови увеличивается. При этом кожа и белки глаз окрашиваются в яркий желтый цвет, моча темнеет, кал светлеет Такое состояние называется желтухой, наиболее ярко оно выражено на острой стадии гепатита. Поэтому врач часто задает пациенту вопрос о том, менялся ли у него (нее) когда-либо цвет кожи, белков глаз, мочи, стула: он пытается уточнить время начала гепатита С, его острой фазы. Однако желтуха бывает далеко не всегда и когда произошло заражение, уточнить трудно.
Альбумин
Это белок, который печень образует из аминокислот, поступающих к нам, организм с пищей. Это один из показателей, по которым оценивают, насколько печень справляется со своей функцией. Обычно даже при высоких уровнях АЛТ и АСТ альбумин остается в пределах нормы. Он также остается в пределах нормы у пациентов с хроническим гепатитом С. Снижение уровня альбумина указывает на тяжелые нарушения функции печени. Они наблюдаются при циррозе.
Факторы свертывания крови.
В печени образуются факторы свертывания крови, в том числе протромбин. Если его уровень снижается, время свертывания крови удлиняется, возникают кровотечения. Это может происходить при острой фазе гепатита в случае тяжелого течения, а также на стации цирроза, когда печень уже не справляется со своей функцией.
Альфа-фетопротеин (АФП)
Это белок, который вырабатывают молодые и опухолевые клетки печени. Уровень АФП может повышаться при активном воспалении в тканях печени, при циррозе печени, но также при наличии опухоли в печени, особенно если уровень АФП повышен в десятки раз от нормальных значений.
Клинический анализ крови.
Как правило, у пациентов с острым и хроническим гепатитом С уровень клеток крови не меняется. Снижение числа клеток крови обычно наблюдается на стадии цирроза печени. Этому есть несколько причин. Одна из них — повышенное разрушение их в увеличенной селезенке.
Исследования печени, которые помогают оценить размеры печени, состояние ее ткани и других органов брюшной полости.
Необходимо проводить исследования, которые дадут информацию о размерах печени, селезенки, вен брюшной полости, плотности ткани печени.
УЗИ брюшной полости.
Это простой, недорогой, безвредный и безболезненный метод. По его результатам можно судить о размерах печени, однородности ее ткани, наличии образований в печени, состоянии желчных протоков, сосудов брюшной полости. Также он дает информацию о состоянии других органов брюшной полости — селезенки, поджелудочной железы, желчного пузыря.
Данный метод необходимо проводить всем пациентам с гепатитом С. Его результаты зависят от наличия газов в кишечнике. Поэтому исследование надо проводить натощак, накануне принимать ветрогонные препараты при склонности к вздутию живота.
Компьютерная томография брюшной полости (КТ)
В основе этого метода — рентгеновское излучение. Картина брюшной полости выглядит более четко, чем при УЗИ Результат исследования не зависит от наличия газов в кишечнике.
Магнитно-резонансная томография (МРТ).
Применяется электромагнитное излучение в постоянном магнитном поле высокой напряжённости. Метод основан на измерении специальных сигналов, поступающих от молекул воды органов. Чаще всего используется для диагностики опухоли печени.
Все эти исследования помогают оценить состояние печени и других органов брюшной полости, однако не дают четкого представления о фиброзе и истинной активности воспаления в ткани печени.
Фиброз печени — это уплотнение ткани печени за счет соединительной ткани, своего рода рубцовые изменения в результате длительного хронического воспаления. Конечной стадией фиброза является цирроз печени.
Говорить о наличии фиброза и активности воспаления помогают такие методы, как биопсия печени, фиброэластометрия печени, фибро/актитест.
Биопсия печени
До сих пор биопсия остается важным и часто необходимым методом исследования. Большинство людей преувеличивают опасность этой процедуры, возможно, просто потому что плохо ее представляют. Вот как она проходит. После предварительного обследования врач намечает место взятия ткани печени. В место укола вводят обезболивающее средство, чаще новокаин. Обычно иглу вводят в стандартную точку, где ткань печени имеет максимальную толщину, под контролем УЗИ. Пациент чувствует толчок, процедура проходит очень быстро. Внутри иглы остается крошечный фрагмент ткани органа. Его размер очень мал, толщиной с иглу (1,5 мм) и длиной 15 мм, однако достаточен для получения ценной информации о состоянии печени. Биопсию печени можно проводить амбулаторно, все манипуляции занимают около 4 ч. Ткань печени изучается под микроскопом морфологом. По результатам биопсии печени можно судить о степени фиброза и активности воспаления в ткани печени, что важно при решении вопроса о необходимости терапии и определении прогноза.
Фиброэластометрия печени
У нас в стране проводится с 2006 года. Этот метод позволяет определить степень фиброза печени. Процедура занимает не более 10-15 мин. Аппарат, с помощью которого выполняется исследование, называется фибросканом, поэтому иногда можно встретить другое название этого метода — фибросканирование. С помощью датчика улавливается ультразвуковая волна, которую отражает ткань печени. Этот метод прост и безболезнен.
Фибро/Актитест
Это анализ крови, которая берется стандартно из вены. Исследуются несколько показателей. Есть некоторые противопоказания для проведения этого теста: например, высокий уровень билирубина, острый гепатит, острая вирусная или бактериальная инфекция. Результат — определение степени фиброза (F) и активности (А) воспаления в печени. То есть этот метод является альтернативой биопсии печени.
Фиброэластометрия и Фибро/актитест — это новые методы исследования, опыт их применения невелик, поэтому они продолжают изучаться.
Фазы гепатита С
На основании результатов обследования, а также установления времени заражения, можно говорить о наличии острого либо хронического гепатита С. После попадания вируса гепатита С в организм проходит небольшой период времени, когда первые проявления заболевания еще отсутствуют. Такой период называется инкубационным Обычно Онв бывает в пределах 15-120 дней, в среднем 50 дней. Напомним, что симптомы острого гепатита С могут отсутствовать вовсе, поэтому в большей степени приходится ориентироваться на лабораторные показатели. В период острой фазы уровень АЛТ и АСТ существенно повышается, определяется РНК ВГС, постепенно формируются антитела anti-HCV.
Для 55-85% пациентов такой период выздоровлением не заканчивается, формируется хронический гепатит С, то есть вирус из организма не выводится. В дальнейшем он постоянно находится в клетках печени, поддерживая хроническое воспаление — гепатит, в крови выявляются антитела (anti-HCV) и сам вирус (РНК ВГС).
Принято считать, что временной границей между острой и хронической фазой являются 6 месяцев с момента инфицирования. При этом на фоне хронического течения возможны периоды реактивации повышения активности воспаления в печени. В анализах уровни АЛТ и РНК ВГС повышаются, могут выявляться антитела острой фазы — anti-HCV IgM.
Пути передачи вируса гепатита С
Когда Вы впервые узнаете о том, что больны гепатитом С, одним их частых вопросов, которые у Вас возникают, — как и где я мог заразиться? Как мне теперь жить, вести себя со своими близкими? И это вполне понятно. В 20-40% случаев установить путь передачи вируса не удается. Часто острая фаза не сопровождается желтухой, поэтому дату заражения выяснить также невозможно.
Вирус гепатита С содержится в крови и биологических жидкостях больного человека. Заражение происходит, когда его кровь, сперма или отделяемое из влагалища попадают в кровь или на поврежденные кожу и слизистые другого человека.
Вот обстоятельства, при которых это происходит:
Внутривенные наркотики.
Это одна из наиболее частых причин. Более 75% людей, употребляющих наркотики, либо делавших это в прошлом, заражены гепатитом С. Причем иногда достаточно одной инъекции. Риск заражения возрастает при неоднократном употреблении внутривенных наркотиков. На кончике иглы способно уместиться около 2000 вирусных частиц, при попытке вымыть иглу, даже специальными средствами, удалить полностью их, скорее всего, не удастся.
Описаны случаи заражения гепатитом С при вдыхании кокаина через нос. Сосуды слизистой носа повреждаются при вдыхании наркотика, особенно это характерно для хронического употребления, поэтому такой путь передачи вируса тоже возможен.
Переливания крови и ее компонентов
До 1986 г. в мире еще не существовало тестов для выявления вируса гепатита С. Тогда эта инфекция называлась «ни А, ни В». Тем самым подчеркивалась принципиально отличная от гепатита А и В природа вирусного заболевания, поражающего печень, но исследования доноров не были разработаны. С начала 90-х годов это стало возможным. Поэтому до этого периода среди тех, кому проводилось переливание крови, процент инфицированных был довольно большим. Впоследствии и до настоящего времени риск заражения гепатитом С в таких случаях стал минимальным, так как обследование доноров проводится обязательно. Однако сказать, что риск сведен к нулю, к сожалению, по-прежнему нельзя.
Татуировки и пирсинг
Эти манипуляции связаны с повреждением кожи, часто с небольшим кровотечением. Основная опасность в том, что инструменты могут быть плохо стерилизованы.
Передача вируса ребенку в родах
Риск заражения ребенка — в момент родов, когда может произойти контакт крови матери и ребенка. Это наблюдается примерно в 6% случаев. Если мама инфицирована двумя вирусами — С и ВИЧ риск заражения ребенка гепатитом С возрастает до 15%.
Вирус гепатита С может быть в молоке кормящей матери, однако пищеварительные соки и ферменты ребенка препятствуют заражению.
Половые контакты
Риск заражения гепатитом С при половых контактах невелик, однако он существует. Как правило, если инфицированы оба супруга, это скорее означает, что у каждого из них был свой собственный фактор риска в прошлом, в результате которого он заболел, чем то, что один из них заразил другого. Большему риску подвержены люди, которые имеют несколько половых партеров и гомосексуальные половые контакты.
Бытовые контакты
Опасности заражения для членов семьи и друзей пациентов, страдающих гепатитом, нет. Однако важно помнить, что нельзя допускать использование общих острых и ранящих предметов: маникюрных ножниц, бритв, зубных щеток.
Даже после прочтения информации о путях передачи вируса, у Вас могут остаться вопросы, особенно это касается близких, Вашего поведения в отношении них. Вот наиболее частые вопросы:
Могу я обнимать и целовать своих детей?
Да, Вы можете это делать и не бояться при этом, что заразите их.
Нужно ли обследовать членов моей семьи на наличие гепатита С?
Риск заражения членов семьи при бытовом контакте крайне мал. Риск заражения при поповых контактах у супругов также небольшой, однако, он существует. Поэтому супругу или супруге пациента так же желательно сдать простой анализ на наличие антител anti-HCV.
Необходимо обследовать детей, рожденных от инфицированных матерей. Также анализ необходим в случае, если был контакт с кровью больного гепатитом С.
Могу я готовить еду для своей семьи? Что если я порежусь во время приготовления пищи?
Можете готовить для семьи. Даже если Вы порежетесь во время этого, и капля крови попадет в еду, вряд ли члены Вашей семьи смогут заразиться, так как ферменты их пищеварительной системы уничтожат вирус.
Что если мой ребенок или друг будут есть из моей тарелки и пользоваться моей вилкой?
Вы не передадите им вирус, пользуясь вместе этими предметами. Однако использование общих зубных щеток, полотенец не рекомендуется, так как определенный риск при этом есть.
Моя дочь пользуется моими маникюрными ножницами. Это опасно?
Нужно избегать пользования общими острыми предметами, частицы Вашей крови могут оставаться на поверхности ножниц, если Вы пораните себя, и смешаются с кровью дочери, которая также может повредить свою кожу ножницами. Необходимо иметь личные предметы гигиены, такие как бритва, ножницы, зубные щетки и т.д., своевременно выбрасывать использованные тампоны и прокладки.
Мы женаты много лет. Заниматься сексом небезопасно для нас?
При условии стабильных моногамных гетеросексуальных взаимоотношений в семье риск заражения очень мал.
Как быть с французскими поцелуями? Оральным сексом?
Наибольшая опасность может возникнуть тогда, когда нарушена целостность слизистых оболочек, и происходит контакт с биологическими жидкостями инфицированного партнера.
Нужно ли всегда использовать презервативы?
Использование презерватива особенно актуально, в случае если пациент имеет нескольких половых партнеров.
Могу я иметь ребенка? Ухаживать за ним?
Да. Только в 6% случаев происходит передача вируса гепатита от матери ребенку во время родов.
Нужно ли говорить врачам, например, стоматологу, о том, что у меня гепатит С?
Да. Необходимо сообщать об этом всем врачам, особенно тем, кто собирается проводить такие манипуляции, как лечение зубов или операции.
Симптомы гепатита С
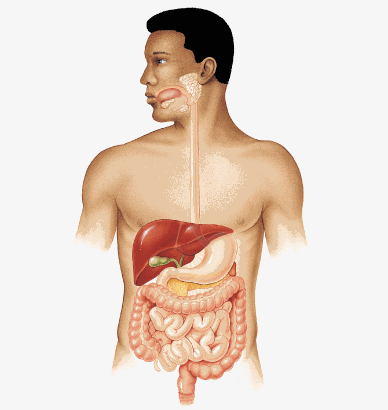 Сначала необходимо представить себе, что такое печень и где находится этот орган. Это поможет Вам лучше ориентироваться в своем заболевании.
Сначала необходимо представить себе, что такое печень и где находится этот орган. Это поможет Вам лучше ориентироваться в своем заболевании.
Печень — самый большой орган в нашем теле. Она находится в правом подреберье и защищена ребрами. Если Вы когда-нибудь покупали печень животных в магазине, то Вы должны хорошо представлять себе, как она выглядит. Это эластичный красно-коричневый орган, он состоит из двух долей, правой и левой. Правая большая по размеру, она занимает почти все правое подреберье. Печень снабжается кровеносными сосудами, как любой орган. Но помимо этого к ней идут вены от многих органов, например, кишечника, селезенки, пищевода.
В печени вырабатывается желчь (это одна из ее функций), необходимая для усвоения жиров пищи. Желчь выводится по желчным протокам, пронизывающим весь орган, и поступает в желчный пузырь, где и хранится. Желчный пузырь находится под печенью, над ее нижней поверхностью.
После попадания вируса гепатита С в организм в печени последовательно происходят несколько стадий инфицирования.
Инфицирование
Когда вирус гепатита С проникает в организм, он попадает в клетки печени и начинает размножаться. Образуются новые вирусы. Они повреждают другие клетки печени. Таким образом, инфекция распространяется в ткани печени.
Воспаление
На этом этапе развивается гепатит, то есть воспаление ткани печени. Часто симптомы мало выражены, желтуха появляется редко. Многие люди не знают, что у них острый гепатит С. Для большинства острая фаза не заканчивается выздоровлением, формируется хроническое воспаление.
Фиброз
Это результат хронического воспаления. Для гепатита С характерно умеренное воспаление ткани печени, но даже несмотря на это постепенно формируется фиброз. Обычно наличие выраженного фиброза говорит о том, что Вы заражены давно, может, даже десятки лет назад.
Цирроз
Это четвертая стадия фиброза. В этом случае нарушается структура печени, при тяжелом (декомпенсированном) циррозе страдает функция органа.
Симптомы, которые связаны с гепатитом С, можно разделить на 2 группы: ранние и поздние. Также бывают симптомы, которые называют внепеченочными, то есть когда поражается не только печень.
Ранние симптомы гепатита С.
Обычно на ранних стадиях гепатита С пациентов ничего не беспокоит. Такие возможные симптомы, как боль в мышцах, головная боль, связаны с наличием самого вируса, но не с поражением печени. Вероятно, именно по этой причине обнаружение хронического гепатита С часто бывает случайной новостью при диспансеризации или подготовке к операции.
На поздних стадиях, когда происходит существенное повреждение, развиваются яркие симптомы печеночного заболевания.
Поздние симптомы гепатита С.
Когда говорят о поздних симптомах гепатита С, чаще всего имеют в виду проявления цирроза печени. Вы можете встретить такие термины, как компенсированный и декомпенсированны цирроз печени. Компенсированный цирроз — это начальные проявления цирроза печени, в этом случае еще нет ярких симптомов заболевания и лабораторных признаков нарушения функции.
Декомпенсированный цирроз — это далеко зашедшая стадия цирроза печени, при которой страдают многие системы организма, и часто уже требуется трансплантация печени. Симптомы здесь разнообразны, связаны с изменениями в коже, крови, костях и многих других органах Перечислим их.
Изменения кожи.
Желтуха — окрашивание кожи и белков глаз в желтый цвет. Это связано с накоплением в них билирубина. Желтуха может быть как при остром гепатите, так и на стадии декомпенсированного цирроза печени.
«Сосудистые звездочки» или телеангиоэктазии.
Это изменения мелких сосудов кожи, когда на ее отдельных участках они становятся видимыми, красного цвета, по форме напоминают «звездочки» или «паучков». Как правило, образуются в верхней части тела и связаны с гормональными нарушениями при циррозе печени.
Пальмарная эритема.
Это покраснение ладоней. Она также связана с гормональными нарушениями при циррозе печени. «Сосудистые звездочки» и пальмарная эритема часто возникают одновременно.
Зуд кожи.
Постоянный зуд днем и ночью, может быть связан с желтухой или циррозом печени. Объясняется это накоплением желчных кислот, которые у здорового человека выводятся печенью. Зуд кожи может быть где угодно, но чаще всего это ладони, стопы, голени, ротовая полость, слуховой проход. Применение лосьонов, кремов, противоаллергических средств в таких случаях не эффективно.
Кровотечения из вен пищевода.
При циррозе печени развивается портальная гипертензия — повышение давления крови в венах пищевода и других органов брюшной полости из-за уплотнения ткани печени. Вены пищевода становятся расширенными, напряженными. При повреждении их стенок может возникнуть тяжелое кровотечение. Это требует экстренной медицинской помощи и часто операции для остановки кровотечения. Чтобы снизить давление в венах, применяют препараты, которые влияют на давление в них, например, анаприлин.
Асцит.
Это накопление жидкости в брюшной полости. Заболевания печени наиболее частая тому причина. Асцит возникает на стадии декомпенсированного цирроза печени, когда нарушается функция печени. Есть опасность инфицирования брюшной полости и развития перитонита (воспаления брюшины). Пациента начинают беспокоить повышение температуры тела, боль в животе, изменяются анализы крови. Прием мочегонных средств, введение раствора альбумина могут уменьшить асцит, однако не устраняют причину его возникновения.
Нарушения функции мозга (энцефалопатия).
Печень участвует в обезвреживании многих токсических веществ. Когда она не справляется со своей функцией, эти вещества могут влиять на функцию мозга. На начальных этапах могут появляться нарушения памяти, трудности при подсчетах, более тяжелые симптомы — потемнение в глазах, спутанность сознания и даже кома. Есть препараты, которые помогают бороться с этими симптомами, однако они не помогают справиться с причиной.
Потеря в весе.
Печень участвует во многих процессах в организме. Когда она не справляется со своей функцией, нарушается обмен веществ и пациент теряет в весе. Поэтому так важно придерживаться диеты при циррозе печени.
Остеопороз и переломы костей.
В результате тяжелого заболевания печени может начаться остеопороз (снижение плотности костной ткани) и даже переломы костей. Это связано с плохим усвоением витамина D, кальция.
Нарушение свертывания крови.
При декомпенсированном циррозе печени оно так выражено, что даже небольшие травмы могут привести к образованию гематом и кровотечению. Серьезная травма, как, например, операция, становится причиной тяжелого кровотечения.
Внепеченочные симптомы гепатита С.
Как правило, вирус гепатита С в первую очередь поражает печень. Но иногда страдают другие органы. Это происходит из-за активации иммунной системы, образуются иммунные комплексы, которые повреждают ткани органов. Проявления такого воздействия нередко доминируют, диагностируется заболевание того или иного органа и, к сожалению, при этом наличие вируса гепатита может оставаться вне поля зрения. А между тем, в большинстве случаев имеет место внепеченочное проявление гепатита С и необходимо лечение, направленное на уничтожение вируса. Вы можете встретиться с такими терминами, как криоглобулины и криоглобулинемия, которые часто упоминаются в связи с гепатитом С.
Криоглобулины — это белки (иммуноглобулины) иммунной системы, являющиеся аномальными, участвуют в образовании иммунных комплексов, которые оказывают повреждающее действие на ткани органов. Данные белки становятся нерастворимыми при температуре ниже 37° С, что может приводить к закупорке мелких сосудов (например, кожи). Криоглобулины встречаются не только при гепатите С, но и при некоторых других заболеваниях.
Криоглобулинемия — термин, который обозначает наличие криоглобулинов в крови. Криоглобулинемия одна из важных причин, обусловливающих внепеченочные симптомы гепатита С. C ней связаны более 50% таких проявлений.
Чаще всего при гепатите С могут поражаться почки, кожа, система крови, щитовидная железа.
Заболевания почек: гломерулонефрит.
Такое заболевание почек, как правило, связано с криоглобулинемией. Существуют различные его варианты, их можно определить по результатам исследования ткани почки под микроскопом, которую получают при биопсии почки. Соответственно, и степень тяжести поражения органов объясняется результатами этого исследования. При гломерулонефритах симптомы часто отсутствуют. У некоторых повышается артериальное давление. В анализах мочи выявляются белок, эритроциты. Если потеря белка с мочой высока, возникают стеки.
Поражение кожи.
Спектр кожных проявлений разнообразен. Это кожный некротизирующий васкулит, узловатая эритема, крапивница, кожная порфирия. Большинство из них также связано с наличием криоглобулинемии. Кожные изменения выглядят различно: могут быть красно-коричневые точечные высыпания, красноватые пятна более 2 см в диаметре, изменения на коже пальцев ног и рук.
Нарушения в системе крови.
Чаще всего это анемия (снижение гемоглобина и красных клеток крови эритроцитов), тромбоцитопения (снижение уровня тромбоцитов крови), В-клеточная неходжкинская лимфома (относится к злокачественным заболеваниям). При некоторых перечисленных состояниях лечение гепатита С может оказаться недостаточным или даже противопоказанным.
Заболевания щитовидной железы.
Среди населения они встречаются в 2-3% случаев, при гепатите С — гораздо чаще (5-20%). Обычно нарушения деятельности железы выражены не столь ярко, хотя могут встречаться и тяжелые состояния, связанные либо с избыточной, либо с недостаточной ее работой.
Гипотиреоз — сниженная деятельность щитовидной железы. Симптомы: сухость кожи, ломкость волос, инертное поведение, усталость.
Гипертиреоз — избыточная деятельность железы. Симптомы: сердцебиение, повышение артериального давления, потливость, возбудимость, нервная дрожь, чувство жара, тремор.
Таким образом, при гепатите С часто бывают изменения не только в печени. Иногда симптомы поражения других органов выходят на первый план, могут быть яркими, воспаление печени при этом, как правило, выражено умеренно и даже слабо. Терапия этих заболеваний направлена на поддержание деятельности органов, борьбу с воспалением в них и, что часто первостепенно, необходимо лечение основного заболевания, которое является первопричиной, — гепатита С.
Вопросы диеты при гепатите С
Необходимость в строгой диете приобретает значение только на поздней стадии гепатита С — циррозе печени. В ранние периоды, до формирования цирроза, никаких специфических рекомендаций не существует.
Тем не менее, есть ряд правил, которых необходимо придерживаться. В этой главе мы поговорим об этом. Также затронем вопросы о диете для больных циррозом печени.
Роль печени в пищеварении.
Печень является одним из важнейших органов пищеварения. Она участвует в обмене таких веществ, как углеводы, жиры и белки отвечает за образование некоторых витаминов.
Углеводы.
Самыми главными источниками углеводов являются сахароза (пищевой сахар), фруктоза и лактоза (молочный сахар), а также полисахариды злаков, фруктов, овощей, картофеля. Специальные ферменты поджелудочной железы расщепляет углеводы, поступающие с пищей, на простые сахара (глюкозу, галактозу, фруктозу, мальтозу). Они всасываются в кишечнике, поступают в кровь. Инсулин — гормон, который также выделяется поджелудочной железой. Его роль — поддерживать уровень глюкозы крови в определенных границах. Во время сна уровень глюкозы падает, секреция инсулина снижается. После приема пищи сахар в крови повышается, стимулируя выработку инсулина, и его концентрация в крови увеличивается. В свою очередь, инсулин стимулирует работу печени таким образом, что сахара поступают в нее и накапливаются в виде вещества — гликогена. Гликоген — запас углеводов, энергетический ресурс организма. Он расходуется в первую очередь при голодании, активной работе мышц.
Белки.
Содержатся в различных продуктах, в том числе в мясе. Они расщепляются ферментами поджелудочной железы на аминокислоты, которые затем всасываются в кишечнике и поступают в кровь. В печени из аминокислот образуются различные необходимые для жизни белки. Например, альбумин (поддерживает нормальный объем крови в организме), белки свертывания крови, белки, связанные с обменом железа, транспортом витамина А, уничтожением токсических веществ, лекарств.
Жиры.
Различают холестерин, жирные кислоты, триглицериды, Жиры содержатся во многих продуктах, преимущественно в сливочном и растительном масле, маргарине, мясе. В желудочно-кишечном тракте они расщепляются ферментом поджелудочной железы. Желчь, которая образуется в печени, помогает сделать их растворимыми и всосаться в кишечнике. Они попадают в кровь, затем в печень, где с ними происходит следующее: одна часть их них откладывается в клетках печен, другая участвуют в обмене как источник энерги, третья — вновь поступают в кровь для доставки к клеткам других органов.
Обмен холестерина тесно связан с печенью. Сниженный его уровень при заболеваниях печени говорит о тяжелом ее состоянии.
Витамины.
Печень участвует в обмене как жирорастворимых (A, D, Е, К), так и водорастворимых (С, B) витаминов.
Основы диеты для пациентов, у которых нет цирроза печени.
Требования, которые необходимо соблюдать, сводятся к нескольким правилам:
Исключить алкоголь
Доз алкоголя, которые могли бы быть безопасными для пациентов с гепатитом С, не существует. Алкоголь является дополнительным независимым фактором, вызывающим повреждение печени. Поэтому он должен быть полностью исключен.
Не ограничивать потребление соли.
Нет необходимости уменьшать количество соли.
Не ограничивать употребление белков.
Существует ошибочное мнение, что уменьшение количества белковой пищи может «помочь» печени. Это не так. Такое условие необходимо только для пациентов с декомпенсированным циррозом печени.
Потребление жиров должно быть умеренным.
Избыточное накопление жира в печени (оно называется стеатоз) может способствовать повреждению печени и развитию цирроза у пациентов с гепатитом С.
Итак, состав пищи должен быть ежедневно сбалансирован. Для представления о том, какой баланс необходим, обычно используют «пищевую пирамиду», привеную на рисунке.
.jpg)
Величина сегментов, на которые она разделена — доля соответствующих рисунку продуктов, которые необходимы в ежедневном рационе. В основании пирамиды находятся продукты, которые должны преобладать. К ним относятся хлеб, злаки, рис, овощи и фрукты. Умеренно рекомендуется употреблять молочные продукты, в том числе сыры, и мясо. Наконец, количество пищи, содержащей жиры и сахар (например, кондитерские изделия), должно быть незначительным.
Основы диеты для пациентов с циррозом печени
Ограничение потребления белков
С одной стороны, необходимость в потреблении белков остается актуальной при циррозе печени. Ведь печень вырабатывает необходимые для жизни белки из аминокислот, которые поступают с пищей. Однако при декомпенсированном циррозе печени может возникать энцефалопатия - нарушение деятельности мозга из-за действия на него азотистых веществ. Происходит это в связи со снижением функции печени и проявляется в нарушении памяти, скорости реакции, спутанности сознания и даже комой.
Азотистые вещества образуются из белка, поступающего с пищей, поэтому в таких случаях важно ограничить его употребление, обычно до 20-60 г/сутки. Предпочтительно потребление рыбы.
Витамины
С пищей должно поступать необходимое количество витаминов. Если этого не происходит, можно принимать препараты мульти-витаминов.
Ограничение потребления соли и жидкости.
При циррозе нарушается регуляция объема жидкости в организме. Вода накапливается в тканях (что проявляется в виде отеков конечностей), брюшной полости (это называется асцитом), Соль способствует задержке жидкости и усилению отеков. В таких случаях требуется максимально ограничить потребление соли с пищей, принимать мочегонные препараты.
Необходимо также стараться не принимать жесткую, сухую, острую пищу. Иными словами, избегать условий, при которых риск повредить слизистую пищевода возрастает.
Лечение гепатита С
Все пациенты с гепатитом С рассматриваются как кандидаты на лечение. То есть, если заболевание выявлено, доказано наличие вируса в крови, терапия должна проводиться. Причем важно разграничивать понятия острого и хронического гепатита С. В этой главе Вы сможете ознакомиться с современными подходами к лечению гепатита С.
Если у Вас острый гепатит С, вероятность того, что он пройдет самостоятельно, невелика. До 85% случаев заканчиваются формированием хронической фазы, при которой вирус существует в организме пожизненно. При таком заболевании Вы можете вести привычный образ жизни: быть физически активными, работать. Однако необходимо помнить о том, что по возможности алкоголь должен быть исключен вообще. Любые, даже малые дозы алкоголя могут приносить существенный вред печени пациента с гепатитом С.
Важным является вопрос о приеме препаратов, которые предназначены для «помощи печени», ее защиты. Они еще иногда называются гепатопротекторами. Многие рекламируют травяные препараты, чаи, БАДы (биологически активные добавки) и даже иглоукалывание как эффективные средства для лечения вирусных гепатитов. Необходимо иметь з виду, что эти препараты, как правило, не проходят необходимые клинические испытания, их эффективность не доказана, неясно, насколько безопасно их применение. Проконсультируйтесь с врачом, прежде чем пробовать принимать такие препараты.
Препараты для лечения гепатита С.
Для лечения гепатита С используются препараты двух групп: интерферона-альфа и рибавирин. Причем, противовирусным действием обладает интерферон, рибавирин необходим для усиления эффекта основного препарата, и никогда не используется отдельно.
Интерферон-альфа
Что такое интерферон-альфа? Интерферон был открыт в 1957 году. Оказалось, что он вызывается клетками для борьбы с вирусной инфекцией. Он действует на размножение вируса, участвует в иммунных реакциях организма. Есть несколько типов интерферона — альфа, бета и гамма. Препараты интерферона альфа используются для лечения хронических вирусных гепатитов (В, С, D) и некоторых злокачественных опухолей. Интерферон-бета менее активен при лечении гепатита С, гамма неактивен вовсе.
Препараты интерферона альфа делятся на две группы в зависимости от частоты введения. Первоначально существовал лишь вариант «короткоживущих» интерферонов (например, Интрон А, Альфаферон, Роферон, Реаферон). Их вводили 3 раза в неделю. Позже появились пегилированные интерфероны, предназначенные для применения 1 раз в неделю. К ним относятся ПегИнтрон и Пегасис. Вводить эти препараты 1 раз в неделю позволяет их особая химическая структура: помимо основного действующего вещества интерферона они содержат инертные молекулы полиэтиленгликоля, которые позволяют интерферону медленно высвобождаться и обеспечивают его постоянную концентрацию в организме в течение недели. Оказалось, что эффективность этих препаратов выше, и на сегодняшний день выбор пегилированных препаратов предпочтительнее. Однако в связи с их высокой стоимостью по-прежнему используются и «короткоживущие» интерфероны. В таких случаях для достижения наилучшего эффекта лечения кратность их введения должна быть 1 раз в сутки (а не 3 раза в неделю).
Когда назначаются препараты интерферона-альфа?
Эти препараты используются для лечения как острого, так и хронического гепатита С. Как уже говорилось выше, в настоящее время всем пациентам с гепатитом С рекомендовано лечение. Однако существуют некоторые отступления. В первую очередь, есть зависимость от состояния функции печени, возраста пациента, наличия сопутствующих заболеваний:
• Лечение не проводится пациентам с декомпенсированным циррозом печени.
• Опыт применения препарата ограничен у пожилых пациентов (старше 60-65 лет). Решение должно приниматься в каждом случае индивидуально.
• Лечение беременных женщин противопоказано.
• Лечение не проводится пациентам с наличием аутоиммунных заболеваний.
• Лечение не проводится пациентам с тяжелыми сопутствующими заболеваниями сердечнососудистой системы, почек, легких.
• Лечение не проводится больным с психическими расстройствами.
• Лечение должно быть отсрочено для лиц, злоупотребляющих алкоголем и наркотиками,
и вопрос о терапии возобновлен только по прошествии периода полного отказа от алкоголя и наркотиков.
В какой дозе назначаются препараты интерферона-альфа?
Препараты интерферона-альфа — это растворы для инъекции. Допустимо подкожное и внутримышечное введение, внутривенное противопоказано.
Доза ПегИнтрона зависит от веса пациента, рассчитывается как 1.5 мкг препарата/1 кг веса. То есть, если человек весит, например, 80 кг, то доза ПегИнтрона = 1,5 мкг/кг х 80 кг = 120. Инъекция 120 мкг проводится 1 раз в неделю.
Доза Пегасиса от веса не зависит, обычно назначается 180 мкг, 1 раз в наделю.
«Короткоживущие» препараты, интерферона-альфа применяются з дозе 3 млн ME (международная единица) за одну инъекцию. Предпочтительно вводить препарат каждый день для достижения наибольшей эффективности. При остром гепатите С дозы и режим введения могут быть несколько иными, о чем будет сказано отдельно в этой главе.
Что дает лечение препаратами интерферона альфа?
Целью лечения является полное выведение вируса из организма с нормализацией ферментов печени (АЛТ, ACT). Важнейший временной рубеж, когда оценивается результат терапии — спустя 24 недели после ее прекращения. Если к этому сроку вирус в крови не обнаруживается, можно говорить о полном излечении. Кроме того, на фоне терапии происходит обратное развитие фиброза печени. То есть, если у пациента до лечения был выявлен фиброз, можно ожидать его уменьшения в ходе терапии.
Сколько длиться лечение?
Длительность лечения зависит от многих факторов, основные из них:
• генотип вируса
. • количественный анализ на РНК ВГС
• стадия фиброза печени
Сроки лечения довольно хорошо изучены, разра6отаны различные схемы лечения. Ориентируясь на генотип вируса, планируется определенный курс. В ходе терапии обращают внимание на временной промежуток, когда происходит исчезновение вируса или, если вирус не исчезает, на уменьшение его количества (и происходит ли оно вообще). В зависимости от этого длительность терапии может быть уменьшена или увеличена по сравнению с запланированной.
Побочные эффекты лечения, их выраженность также влияют на выбранные дозы препаратов, также сказываются на длительности терапии, вплоть до ее преждевременной отмены.
Наконец, на определенном этапе лечения отсутствие ожидаемого результата заставляет остановить курс без достижения результата из-за бесперспективности дальнейших попыток.
Подробнее о сроках терапии, контроле показателей написано в соответствующих разделах («Лечение острого гепатита, Лечение хронического гепатита С»).
Каковы побочные эффекты от применения препаратов интерферона-альфа?
Их еще обозначают как нежелательные явления противовирусной терапии (это более правильный термин) Среди них принято различать:
• те, которые встречаются наиболее часто (более чем у 20% пациентов) и не требуют изменения тактики лечения
• более редкие, которые требуют коррекции терапии, вплоть до полной ее отмены
• необратимые явления, существенно сказывающиеся на здоровье.
В большинстве случаев нежелательные явления терапии гепатита выражены умеренно. Многие из них можно корректировать с помощью применения дополнительных препаратов. После прекращения терапии они исчезают самостоятельно. Исключение составляют такие крайне редко встречающиеся заболевания, которые возникают при лечении гепатита С и являются необратимыми. К ним относится ретинопатия, которая ведет к снижению зрения.
В первые 12 недель лечения почти у всех больных нежелательные явления терапии больше всего отражаются на самочувствии. Встречаются «гриппоподобные» явления, повышение температуры тела, боли в мышцах, суставах, головные боли. В таких случаях применяются жаропонижающие средства (парацетамол, нестероидные противовоспалительные средства, например, ибупрофен).
Со временем обычно эти симптомы уменьшаются. Важно, что бывают реакции в месте введения препарата — покраснение кожи, боль. Особенно это актуально, когда введение ежедневное.
В целом ухудшается самочувствие, часто уменьшается вес, могут выпадать волосы. Поэтому необходимо учитывать, что страдает работоспособность, требуется больше отдыха.
Могут наблюдаться изменения со стороны психики: бессонница, депрессивные состояния, редко возникают суицидальные мысли, в ряде случаев с этими симптомами можно справиться, назначив препараты, применяемые психотерапевтами. Обычно используются антидепрессанты.
В период лечения требуется сдавать анализы крови, так как возникают изменения, связанные, например, с количеством клеток крови. Чаще снижается уровень тромбоцитов и лейкоцитов. Если их количество снижается существенно, требуется уменьшение дозы интерферона или даже отмена лечения, как показано в таблице.
Табл. 1. Коррекция доз препаратов в зависимости от показателей клинического анализа крови при мнении гепатита С.
| Показатели | Уменьшение дозы на 50% | Прекращение лечения |
| тромбоциты | 9/л | 9/л |
| лейкоциты | 9/л | 9/л |
| нейтрофилы (один из видов лейкоцитов) | <750x109/л | <500x109/л |
Уменьшение дозы интерферона-альфа ведет к снижению эффективности терапии. На сегодняшний день существует возможность назначать препараты филграстима, который влияет на работу костного мозга — органа, в котором клетки крови образуются. Применение этого препарата позволяет не менять дозы интерферона альфа.
При приеме препаратов интерферона-альфа могут появляться вирусные и бактериальные инфекции, активироваться хронические заболевания. Поэтому перед лечением нужно тщательное обследование, сбор анамнеза.
Рибавирин
Что такое рибавирин?
Этот препарат синтезирован довольно давно, предназначен для лечения вирусных инфекций, относится к группе нуклеозидных аналогов. Рибавирин применяется для лечения гепатита С только вместе с интерфероном-альфа, что существенно увеличивает эффективность последнего.
Рибавирин выпускается в капсулах по 200 мг Пример торговых названий — Ребетол, Копегус, Рибапег.
Когда назначается рибавирин?
Вопрос о необходимости назначения рибавирина при остром гепатите С остается спорным. При хроническом заболевании его назначение обязательно.
В какой дозе назначается рибавирин?
Доза рибавирина зависит от генотипа вируса и веса пациента.
При первом генотипе назначается 10ОО-1200 (а иногда и 1400 мг) в сутки в зависимости от массы тела. 1000 мг при весе менее 75 кг, 1200 мг при весе более 75 кг. При 2 и 3 генотипах применяется 800 мг препарата в сутки. Прием должен быть ежедневным.
Какие нежелательные явления встречаются при приеме рибавирина?
Самый частый и влияющий на тактику лечения — анемия, то есть снижение уровня гемоглобина. Если уровень гемоглобина снижается существенно, требуется коррекция дозы рибавирина как это показано в таблице 2.
Табл. 2 Коррекция дозы рибавирина в зависимости от уровня гемоглобина при лечении гепатита С.
| Показатели | Уменьшение дозы на 50% | Отмена рибавирина |
| гемоглобин |
Снижение дозы рибавирина существенно сказывается на эффективности лечения. Поэтому в последнее время все чаще используются препараты эритропоэтина, которые стимулируют работу красного костного мозга, тем самым увеличивая уровень гемоглобина. Это позволяет не уменьшать дозу рибавирина.
Лечение острого гепатита С.
На этапе острого гепатита человек может испытывать недомогание, головную боль, слабость, боль в мышцах и даже суставах, дискомфорт в животе, повышение температуры тела. Вероятность того, что острый гепатит С пройдет самостоятельно, невелика — 55 85% случаев приводит к развитию хронического гепатита С. Поэтому рекомендуется проводить лечение. Следует иметь в виду, что, поскольку шансы на самостоятельное излечение все же есть, вопрос о назначении лечения должен быть отложен на 3-4 месяца (не более) от момента возникновения острой фазы.
В настоящий момент считается, что необходимости в определении генотипа и количественном анализе вируса при острой форме инфекции нет. При терапии острого гепатита С используются препараты интерферона-альфа. Вопрос о назначении рибавирина по-прежнему остается спорным. Также нет четких представлений об оптимальных сроках лечения. Предпочтение отдается использованию пегилированных интерферонов в течение 24 недель, что позволяет достичь, по данным некоторых авторов, 90% успеха лечения. Есть опыт применения «короткоживущих» интерферонов, причем схемы были различными. В некоторых исследованиях с успехом использовались варианты индукционного введения — усиление дозы препарата в первое время терапии до 5, 6 и даже 10 млн. ME в сутки. В оставшийся срок лечения применялись дозы 3 и 5 млн. ME как ежедневно, так и через день. Во многом решающее значение имела длительность терапии, которая должна составлять в среднем 24 недели.
Контроль основных показателей — РНК ВГС (качественный анализ), АЛТ, ACT, клинического анализа крови должен производиться раз в месяц.
Так как схемы лечения, оптимальные дозы препаратов не разработаны, при лечении острого гепатита С многое зависит выбора врача.
Очень редко, примерно в 0.1 -1% случаев, при остром гепатите С может развиться тяжелое состояние печени — острая печеночная недостаточность. Это происходит, ка да воспаление слишком велико, гибнет много клеток печени. Симптомы острой печеночной недостаточности включают яркую желтуху, возможны кровотечения (страдает свертываемость крови), нарушение сознания, почечная недостаточность. Такое состояние требует срочной госпитализации.
Лечение хронического гепатита С.
Диагноз хронического гепатита С основывается на следующих изменениях:
• повышенный уровень печеночных ферментов более 6 месяцев
• РНК ВГС в крови более 6 месяцев
• в ткани печени есть воспаление и фиброз (по результатам биопсии, Фибро/актитеста или фибросканирования печени)
Симптомы заболевания могут отсутствовать, а уровень ферментов печени в крови значительно различаться. У некоторых он немного выше нормы, у других значительно превышают ее. Нередко показатели АЛТ и ACT находятся в пределах нормы. Иногда наблюдаются «вспышки» активности воспаления: периоды подъема уровня ферментов. Обычно это сопровождается ухудшением самочувствия, появлением головных болей, болей в мышцах, снижением аппетита, умеренным увеличением температуры тела.
Эффективность лечения может существенно зависеть от некоторых условий. Вот основные из них.
Генотип вируса
Успешность лечения существенно зависит от генотипа вируса. При генотипе 1 шансы на излечение значительно ниже, терапия проводится дольше. При генотипах 2 и 3 справиться с заболеванием удается гораздо чаще, курс лечения короче.
Уровень РНК ВГС
Чем выше концентрация вируса в крови, тем сложнее с ним справиться. Соответственно, низкий уровень РНК ВГС – важное условие для успешной терапии. Принято условно выделять две группы в зависимости от количества вируса:
Низкая вирусная нагрузка — до 400 ООО МЕ/мл
Высокая вирусная нагрузка — более 400 ООО МЕ/мл.
Срок заболевания
Чем дольше пациент болен гепатитом С, тем сложнее добиться эффекта от лечения. Фиброз печени, формирующийся на фоне длительного хронического воспаления, существенно влияет на исход лечения: чем больше выражен фиброз, тем хуже эффективность терапии.
Вес пациента
Вес более 75-80 кг, ожирение отрицательно влияют на исход лечения.
Возраст пациента
Молодые пациенты лечение гепатита С проходят успешнее.
Эффективность лечения может оцениваться по трем основным критериям:
1.АЛТ
АЛТ повышается в крови, когда повреждаются клетки печени. Так происходит и при воспалении, вызванном вирусом гепатита С. При успешном лечении уровень АЛТ становится нормальным. Это называется «биохимическим ответом», когда после окончания лечения АЛТ в норме.
2. РНК ВГС
Исчезновение вируса гепатита С в крови в результате лечения называется «вирусологическим ответом». В зависимости от того, как быстро исчезает вирус в ходе лечения, выделяют несколько вариантов вирусологического ответа.
Табл. 3. Варианты вирусологического ответа при лечении гепатита С
| вирусологический ответ (БВО)
| РНК ВГС исчезает через 4 недели лечения
|
| Ранний вирусологический ответ (РВО)
| РНК ВГС исчезает через 12 недель лечения
|
| Ранний вирусологический ответ частичный (РВОЧ)
| РНК ВГС определяется через 12 недель лечения, но ее уровень снизился более чем в 100 раз (более чем на 2 десятичных логарифма, например: с 106 до 104 МЕ/мл).
|
| Устойчивый вирусологический ответ (УВО)
| РНК ВГС не определяется через 24 недели
после прекращения лечения. |
От сроков, в которые вирус исчезает из крови, во многом зависит длительность лечения и шансы на успех. Например, наличие быстрого вирусологического ответа дает возможность планировать сокращение курса. Наоборот, частичный ранний вирусологический ответ (то есть количество вируса снизилось, но он все определяется на 12 неделе) заставляет обсуждать удлинение ее запланированного курса.
3. Биопсия печени
Результаты биопсии печени говорят об активности воспаления в ткани и фиброзе. Эффективное лечение приводит к снижению активности воспаления и степени фиброза. Это называется «гистологическим ответом».
4. Контроль других показателей в ходе лечения
Помимо регулярного контроля РНК ВГС, АЛТ, ACT, также необходимо исследовать показатели клинического и биохимического анализа крови (каждые 4 недели), функцию щитовидной железы (каждые 12 недель). Это связано с высокой вероятностью нежелательных явлений терапии, в первую очередь, в отношении уровня гемоглобина, лейкоцитов, деятельности щитовидной железы, некоторых обменных процессов (о которых судят по биохимическому анализу крови).
Схемы лечения хронического гепатита С в зависимости от генотипа
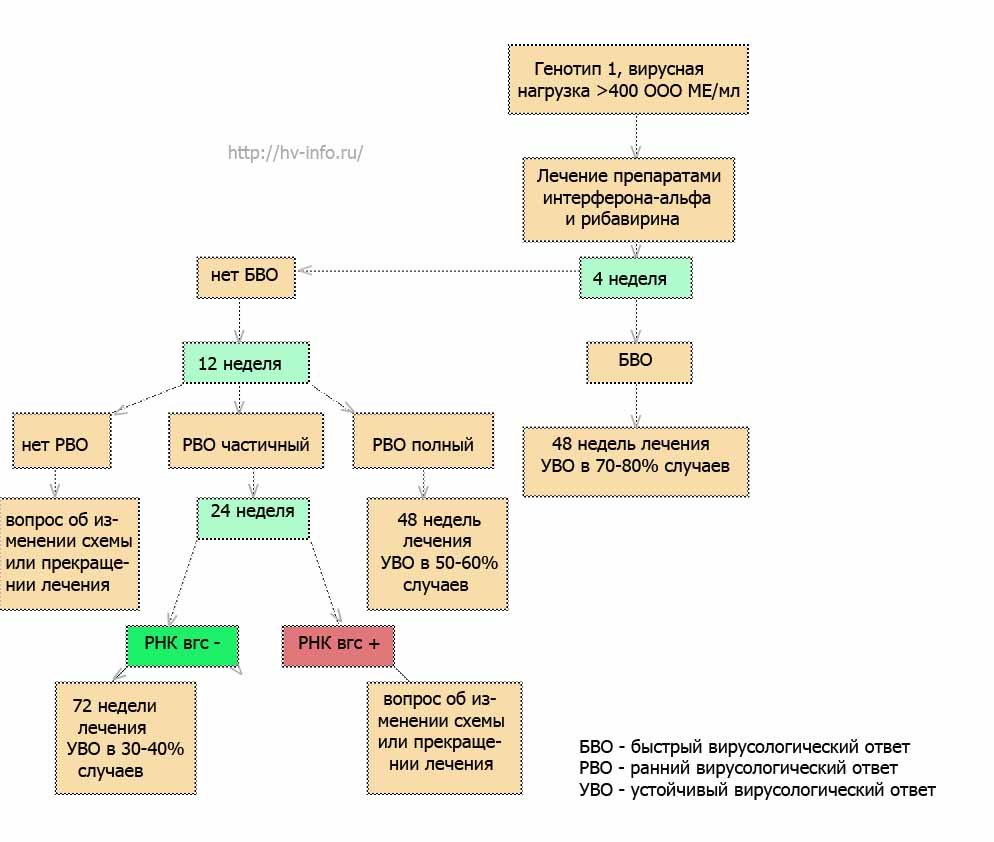
Итак, после исключения противопоказаний к лечению, комплексного обследования пациента планируется срок терапии, который в первую очередь зависит от генотипа вируса и количественного анализа на РНК ВГС, то есть от вирусной нагрузки. В ходе лечения необходим регулярный контроль вирусологических, биохимических показателей, а также клинического анализа крови. В зависимости от вирусологического ответа, то есть сроков исчезновения вируса в крови, определяется дальнейшая тактика, в том числе рассматривается вопрос о возможности сокращения или необходимости удлинения курса терапии. Попробуем отобразить это схематично. Схема для генотипа 1 и низкой исходной вирусной нагрузкой приведена на следующем рисунке.
.jpg)
В случае 1-го генотипа успешность терапии наблюдается в 30-90% случаев. Такой разброс в цифрах объясняется высокой зависимостью от исходных условий и результатов в ходе терапии. У «идеального» кандидата на лечение (молодой человек с нормальной массой тела) с низкой вирусной нагрузкой (менее 400 ООО МЕ/мл) и быстрым вирусологическим ответом (РНК ВГС отсутствует в крови на 4-й неделе терапии) вероятность успеха лечения 90%. Напротив, у пациента с высокой вирусной нагрузкой (более 400 000 МЕ/мл) и определяемой РНК ВГС даже на 12 неделе лечения (частичный ранний вирусологический ответ) шанс на излечение 30-40%, даже несмотря на то, что терапия продлевается до 72 недель. Для случаев с высокой нагрузкой и генопипом 1 схема лечения выглядит так.
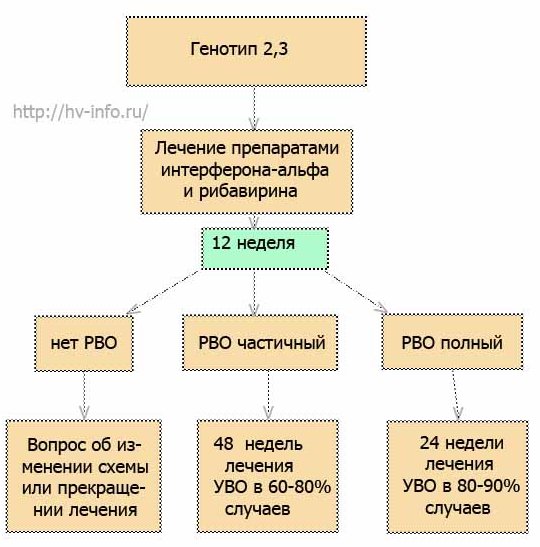
В случае 2 и 3 генотипа успех терапии до 80-90% случаев. Как правило, у большинства пациентов на 12 неделе лечения РНК ВГС в крови отсутствует, то есть достигается вирусологический ответ. Вопрос возможности сокращения сроков лечения до 12-16 недель в случае достижения быстрого вирусологического ответа (на 4-й неделе РНК ВГС отсутствует) остается спорным. Схема лечения для генотипов 2 и 3 приведена ниже.
Напомним, что эффективность терапии оценивается через 24 недели после ее прекращения. Если в это время РНК ВГС в крови отсутствует, говорят о стойком вирусологическом ответе, что означает излечение. Однако есть наблюдения, которые говорят о том, что возможен поздний рецидив, когда РНК ВГС определяется, но позднее 24 недель после окончания терапии. Частота таких случаев очень невелика, 1- 2%, но это следует иметь в виду и исследовать РНК ВГС позднее.
Повторное лечение хронического гепатита С.
В большинстве случаев шанс на излечение от гепатита С далек от 100%. Поэтому после проведения курса терапии возможен рецидив. Даже если, казалось бы, соблюдена необходимая схема. В ряде случаев повторная попытка лечения может привести к успеху. В таких случаях использование той же, что и ранее, схемы лечения, вряд ли окажется эффективно, поэтому используют другие препараты, дозы, кратность введения и длительность терапии.
Вот основные факторы, которые влияют на успех повторного лечения.
1.тип ответа на предшествующий курс: рецидив или отсутствие ответа в ходе терапии
2. схема повторного курса
3. адекватность вобранной схемы предшествующего лечения
4. переносимость лечения
5. соблюдение пациентом доз и кратности введения препаратов
6. употребление алкоголя и наркотиков
7. степень фиброза печени
8. генотип вируса
9. вирусная нагрузка
10. масса тела.
Рак печени. Что это такое и есть ли риск его возникновения?
Рак печени — это злокачественная опухоль. Иначе она называется гепатоцеллюлярной карциномой. Как всякая другая опухоль, она может возникнуть у любого человека. Однако у пациентов с хроническим гепатитом С это заболевание встречается чаще Возможно. Вы слышите об этом впервые. Совсем не значит, что гепатоцеллюлярная карцинома бывает часто, или ее возникновение, так или иначе, неизбежно. Наоборот, эти случаи редки. Просто важно знать и помнить, что у тех, кто страдает хронической инфекцией, вызванной вирусом гепатита С, риск образования рака печени выше, чем у здоровых. Попробуем разобраться в этом вопросе поподробнее.
Факторы риска формирования рака печени
1. стадия гепатита С
Самое важное условие — стадия заболевания печени. Пациенты без цирроза имеют очень низкий риск формирования рака печени. Наоборот, при выраженном фиброзе (3 степени) риск увеличивается, и самый высокий он при циррозе. Поэтому важно регулярное обследование на АФП и проведение УЗИ органов брюшной полости для пациентов с циррозом печени. Тем, у кого он не сформировался, регулярное УЗИ и определение АФП не обязательно.
Считается, что в среднем период времени для образования гепатоцеллюлярной карциномы — 30 лет после инфицирования или 10 лет поело формирования цирроза печени.
2. влияние генотипа вируса, уровня вирусной нагрузки
Четких данных о том, что генотип и количество вируса могут влиять на формирование рака печени, нет.
3. сопутствующие заболевания печени
Любое другое заболевание печени, которое может привести к циррозу, увеличивает риск рака при гепатите С. Чаще всего, это алкогольная болезнь печени, гепатиты В и D и наследственный гемохроматоз. Все эти заболевания носят хронический характер, вызывают воспаление в печени, приводят к формированию фиброза, а затем и цирроза. То есть, если у пациента не только гепатит С, а, например, еще и гепатит В, или D, или гемохроматоз, то вероятность возникновения гепатоцеллюлярной карциномы со временем выше.
Влияет ли терапия интерфероном на риск формирования рака печени?
Проведено немало исследований, результаты которых говорят о следующем: если достигнут устойчивый вирусологический ответ на терапию интерфероном, риск развития рака печени существенно снижается, даже если ответ на лечение не получен, и вирус остается в крови, в результате лечения риск развития гепатоцеллюлярной карциномы ниже.
Тревожные симптомы
У многих пациентов симптомы могут отсутствовать вообще. Это характерно для ранних стадий. Поэтому так настойчиво рекомендуется регулярное исследование АФП и УЗИ брюшной полости.
Ухудшение функции печени.
Пациент с циррозом печени может вести нормальный образ жизни, работать, иметь стабильные результаты анализов крови. Когда у такого человека развивается гепатоцеллюлярная карцинома, функция печени может ухудшиться без очевидных на то причин. Возникает слабость, нарушение деятельности мозга (энцефалопатия), задержка жидкости в организме (асцит, отеки), кровотечение из желудочно-кишечного тракта (как правило, из вен пищевода и желудка). Также внезапно изменяются анализы крови: уровень билирубина, печеночных ферментов растет, а протромбина, альбумина – падает.
Боль
Опухоль может расти быстро, увеличивая размеры печени и растягивая окружающую ее капсулу, задевая при этом сосуды, нервные окончания, другие близко расположенные органы.Все это причиняет дискомфорт и боль. Постоянная умеренная и сильная боль в правом подреберье у пациентов с циррозом печени может являться признаком опухоли.
Внезапно возникшие признаки портальной гипертензии.
Гепатоцеллюлярная карцинома, ее клетки, могут стать причиной закупорки вен печени. В этом случае возникает кровотечение вен пищевода. В брюшной полости накапливается жидкость (асцит) или увеличивается уже имеющийся асцит, с ним невозможно справиться с помощью мочегонной терапии. Возникает энцефалопатия, или прогрессирует уже существующая.
Другие симптомы.
Слабость, потеря аппетита, повышение температуры тела, необъяснимое снижение веса — симптомы, которые могут быть и при циррозе печени. Чаще пациенты связывают их с этим заболеванием, а между тем они могут указывать на формирование рака. В результате врач информируется с опозданием, что значительно ухудшает шансы на успешную борьбу с гепатоцеллюлярной карциномой.
Обследование
Как уже говорилось выше, важнейшее условие — это регулярное обследование пациентов с длительным сроком инспекции вирусом гепатита С, и особенно тех, у кого уже есть цирроз печени. Обычно достаточно контролировать уровень АФП и проводить УЗИ брюшной полости каждые 6 месяцев. В случае если гепатоцеллюлярная карцинома уже образовалась, обследование проводят в двух основных направлениях: анализ крови (1) и радиологические методы (2).
1. анализы крови
Гепатоцеллюлярная карцинома образует белок, который называется альфа-фетопротеином (АФП). Он попадает в кровь. У 70-90% больных с раком печени уровень АФП повышен. Очень высокий уровень АФП (более 500 нанограмм в миллилитре, нг/мл) или постоянное повышение его в нескольких анализах (при начальной цифре более 150 нг/мл) могут говорить о наличии опухоли. Единицы измерения АФП бывают не только нг/мл, но и Ед./мл (единиц в миллилитре) Перевести можно с помощью формулы: нг/мл х 0,813 --» Ед./мл.
2. радиологические методы
К ним относятся компьютерная томография, магнитно-резонансная томография, ангиография (исследование сосудов печени). Эти методы более чувствительны по сравнению с УЗИ, то есть картина брюшной полости получается более четкой. Однако их стоимость существенно выше. Если выявлена опухоль печени, иногда проводится прицельная биопсия под контролем ультразвукового метода. Это значит, что необходимо забрать кусочек ткани печени из обнаруженного очага. После исследования год микроскопом можно точно говорить о том, являются ли клетки злокачественными.
Лечение
Наиболее эффективный метод, который позволяет избавиться от опухоли печени — хирургический/ Его еще называют резекцией печени, то есть удаление части печени, содержащей опухолевую ткань. Для этого необходимо, чтобы размер гепатоцеллюлярной карциномы не превышал 5 см. Ведь удаляют не только опухоль, но и прилежащую ткань, с учетом анатомических особенностей печени, хода ее сосудов, желчных протоков. Бывает так, что очагов опухоли несколько, тогда их удаление сопровождается большой потерей ткани печени. Хирургическое лечение невозможно для пациентов с циррозом. После удаления опухоли здоровая ткань должна восстанавливать потерю, при циррозе печени это недостижимо, может возникнуть печеночная недостаточность, орган перестанет справляться со своей функцией.
Трансплантация печени выполняется также только при некоторых условиях. Опухоль должна быть не более 5 см в диаметре, или, если есть несколько очагов, они должны быть не более 3 см.Иначе имеется высокий риск, что гепатоцеллюлярная карцинома возникнет вновь уже в новом органе. Трансплантация не выполняется, если есть метастазы. В ряде случаев проводят локальное воздействие на опухоль. Обычно тогда, когда невозможно ее удалить или осуществить трансплантацию.
1 Введение в опухоль препаратов, разрушающих ее.
Чаше всего используется 99,5% этанол. Его вводят через прокол кожи в опухоль под контролем УЗИ или непосредственно в очаг во время операции. Этанол разрушает клетки опухоли. Наилучшие результаты достигаются у пациентов с маленькими одиночными опухолями
2.Радиочастотное воздействие на опухоль.
В сравнении с введением этанола, данный метод позволяет достичь, положительного результата за меньшее число процедур, реже наблюдаются местные рецидивы, однако чаще — побочные эффекты.
3.Криоблация.
Воздействие жидким азотом при температуре -180°С. С помощью этого можно воздействовать на опухоли большого размера.
4.Термоаблация
Температурное воздействие. При температуре 42°С начинается гибель клеток опухоли, при более высоких цифрах она наступает быстрее.
5.Химиоэмболизация
Введение в печеночную артерию препаратов, которые обеспечат их закупорку, в результате чего кровоснабжение опухоли нарушается. Это приводит к гибели клеток опухоли. Часто химиоэмболизацию проводят вместе с введением химиопрепаратов, обычно это доксорубицин, митомицин. Этот метод может применяться у пациентов с несколькими очагами гепатоцеллюлярной карциномы. Он непригоден в случае нарушения функции печени.
Гепатоцеллюлярная карцинома — это заболевание не только печени, но и всего организма, поэтому важно комплексное воздействие. Химиотерапия и лучевая терапия используются не часто, потому, что опухоль печени плохо поддается этому лечению. Если есть условия для того, чтобы удалить ее оперативно, предварительная химиотерапия не используется. Она может проводиться в случаях, когда опухоль невозможно удалить сразу из-за ее размеров. В случае успеха химиотерапии приступают к операции. После лечения рака печени пациенты должны регулярно обследоваться. Необходимо оценивать результаты анализов крови, проводить исследования брюшной полости каждые 3 месяца.



